- Übersicht
- Funktionen
- Vorteile
- Dokumente
- Schulung & Training
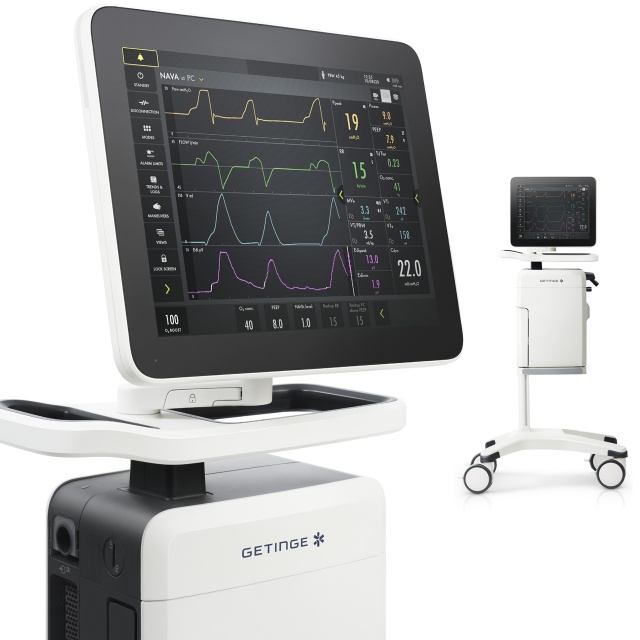
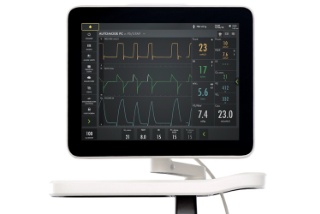
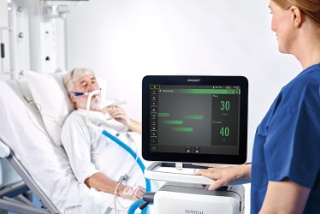
Mechanisches Beatmungsgerät Servo-u
Individuell angepasste Beatmung für bessere Ergebnisse
Servo-u ist unser fortschrittlichstes Beatmungsgerät und vereint mehr als 50 Jahre bahnbrechender Innovationen in sich. Es verfügt über einzigartige Tools zur Unterstützung von Entscheidungen wie transpulmonaler Druck, Open Lung Tool, Servo Compass®, Stress Index und Edi – die elektrische Aktivität des Zwerchfells. Entscheidend ist, dass das Gerät auch mit unserem einzigartigen NAVA-Beatmungsmodus ausgestattet ist. Anders ausgedrückt: Der Servo-u ist eine All-in-One-Lösung, mit der Sie nicht mehr zwischen Beatmungs- oder Zusatzgeräten wechseln müssen.
Anwenderfreundlichkeit
Servo Beatmungsgeräte basieren auf mehr als 50 Jahren enger Zusammenarbeit mit Intensivmedizinerinnen und -medizinern weltweit. Das Ergebnis sind stetige Innovation, ein höheres Maß an Patientensicherheit und höchste Benutzerfreundlichkeit.[1] Das System ist einfach zu erlernen und sicher in der Anwendung.

Individuell angepasster Schutz der Lunge
Servo-u bietet Ihnen ein umfassendes Toolkit für eine individuelle Beatmung. Dadurch können Sie Risiken frühzeitig erkennen und individuell angepasste schonende Beatmungsstrategien gemäß den neuesten internationalen Richtlinien[2],[3] rechtzeitig und konsequent umsetzen. Anders ausgedrückt: Sie können jeder Patientin und jedem Patienten zum richtigen Zeitpunkt die passende Beatmung ermöglichen.

Individuell angepasste Entwöhnung
Jüngste klinische Studien zeigen, dass bei Intensivpatientinnen und -patienten eine Zwerchfellschwäche vorherrscht (23–84 %), welche konsistent mit einem schlechten Ergebnis verbunden ist.[4] Mit Servo-u können Sie die Zwerchfellaktivität (Edi) der Patientin/des Patienten überwachen und die Beatmung für eine erfolgreiche Entwöhnung individuell anpassen. Eine kürzlich durchgeführte Studie hat gezeigt, dass NAVA die Dauer der maschinellen Beatmung um fast 35 % verkürzt.[5]

Sicher und nachhaltig
Servo-u ist eine sichere Lösung, die mit Blick auf Effizienz und Nachhaltigkeit entwickelt wurde – weniger Einzelteile, langlebige Materialien, die leicht zu reinigen sind und aus verantwortungsvollen Quellen stammen. Mehrere Komponenten sind mit anderen Servo Beatmungsgeräten kompatibel, um die Betriebszeit zu optimieren und die Anschaffungs- und Wartungskosten zu senken. Und mit unseren zahlreichen Servicezentren weltweit sind wir immer für Sie da, um Sie und Ihr Krankenhaus zu unterstützen.

Unabhängig davon, ob es sich um ein Neugeborenes mit nur 300 Gramm Körpergewicht oder eine erwachsene Person handelt – jede Patientin und jeder Patient hat besondere Bedürfnisse. Aus diesem Grund bieten wir eine individuell angepasste Beatmung an, um Sie bei der Einstellung der Therapie zu unterstützen. Der Servo-u ist unser Beatmungsgerät mit dem größten Funktionsumfang und bietet eine breite Palette an Tools und Therapien für die erweiterte Versorgung.
Verwandte Produkte

Kontextbasierte Anleitung
Servo-u bietet informative Textanleitungen für die verschiedensten Situationen: von der Vorkontrolle bis hin zur Einstellung der Parameter – über die gesamte Behandlung hinweg.
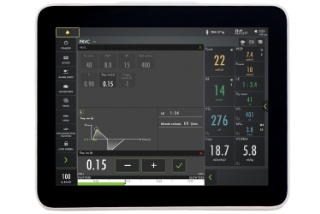
Safety-Scale-Parameter
Durch das integrierte Sicherheitsskala-Tool lassen sich Parameter schnell und intuitiv ändern, während dynamische Bilder veranschaulichen, wie sich diese Änderungen auf die Beatmung auswirken können.
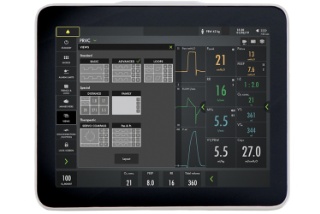
Wählen Sie Ihre Ansicht
- „Basic“, „Advanced“ und „Loops“
- Distanz und Familie
- Servo Compass und Pes & PL
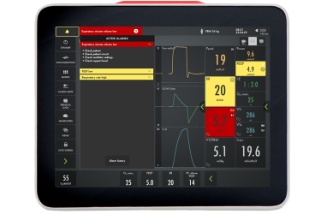
Alarm-Management
Der Rahmen leuchtet auf, wenn ein Alarm ausgelöst wird. Dieses visuelle Signal ist aus beliebigen Blickwinkeln gut sichtbar. Mithilfe von Checklisten auf dem Bildschirm können Sie aktive Alarme verwalten sowie unerwünschte Alarme vermeiden.
Schutz der Lunge und anderer Organe
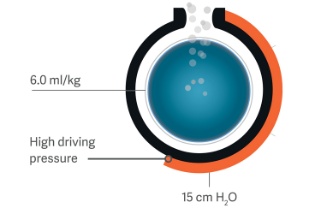
Servo Compass
Mit Servo Compass können Sie einfach erkennen, wann sich der Plateau-/Driving Pressure oder das Tidalvolumen pro Kilogramm idealisiertem Körpergewicht (VT/PBW) außerhalb der vordefinierten Zielwerte befinden und Interventionen erforderlich sind.[6] Eine exakte Berechnung der dynamischen Compliance (Cdyn) und des Stressindex (SI) vervollständigen das Bild und helfen Ihnen somit, Änderungen des Lungenvolumens festzustellen und eine Überdehnung zu überprüfen.[7],[8],[9]
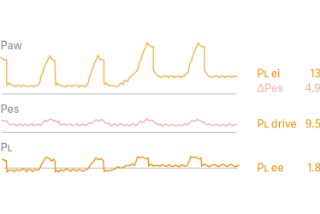
Transpulmonaler Druck
Um die Ösophagusdruckmessung zu vereinfachen und die Genauigkeit zu verbessern, haben wir ein automatisches Manöver zur Validierung der Ballonpositionierung und -füllung entwickelt. Eine diagnostische Anzeige liefert Ösophagus- (Pes) und transpulmonale (PL) Druckkurven mit wichtigen Parametern für die Sicherheitsbewertung der kontrollierten und spontanen Beatmung. Das Verhältnis zwischen Atemwegs- und transpulmonalem Druck ist jetzt viel intuitiver.
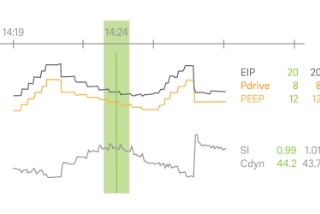
Open Lung Tool
Die Trends des Open Lung Tools helfen Ihnen, Lungenmechanik und Gasaustausch zu beurteilen – für jeden Atemzug, in Echtzeit oder retrospektiv. Es bietet Flexibilität und Orientierung bei der Personalisierung von PEEP und Driving Pressure bei Rekrutierungsmanövern, Bauchlage und ECLS. Stressindex, CO2-Elimination und transpulmonaler Druck sind ebenfalls vollständig integriert.
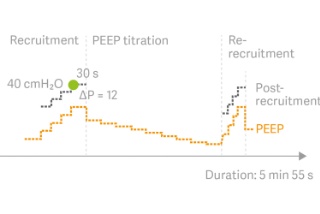
Automatisches Recruitment-Manöver
Auto SRM ist ein automatischer Workflow für schrittweise Recruitment-Manöver basierend auf dem Open-Lung-Konzept.[10]
Das Tool führt Sie problemlos durch Recruitment, dekrementelle PEEP-Titration, Re-Recruitment, Post-Recruitment-Personalisierung von PEEP nach dem Recruitment und Driving Pressure, basierend auf optimaler Cdyn. Zu den diagnostischen Funktionen gehören die Beurteilung des Recruitments und zusätzliche Entscheidungshilfen, wenn Patientinnen und Patienten nicht auf das Recruitment-Manöver reagieren.[11]
Frühe Entwöhnung mit einem aktiven Zwerchfell
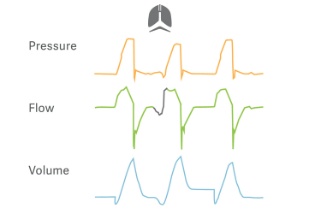
Protektive Tidalvolumen
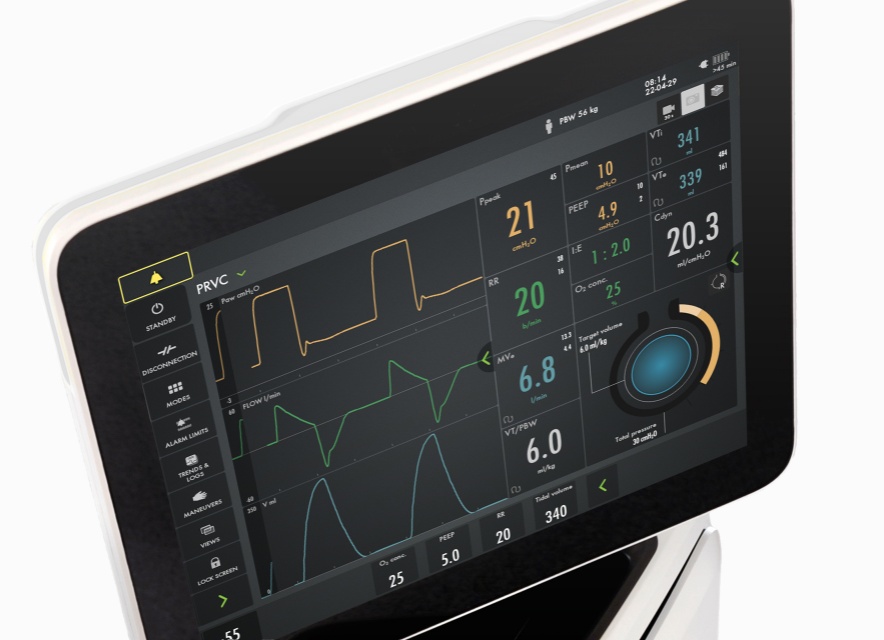
PRVC ist ein echter volumenbezogener Modus, der den Inspirationsdruck automatisch an schnelle Veränderungen der Lungenmechanik anpasst. Die getrennte Regulierung
der kontrollierten und unterstützten Atemzüge reduziert die Schwankungen des Tidalvolumens und gewährleistet einen niedrigeren Driving Pressure. Eine Beatmungsstrategie mit geringem Tidalvolumen kann daher aufrechterhalten werden,
wenn die Patientin/der Patient wieder spontan atmet.
Erleichterung des Übergangs zur Spontanatmung
Der interaktive Automode erleichtert Patientinnen und Patienten sowie Pflegekräften den Übergang zur Spontanatmung. Je nach Atemanstrengung der Patientin/des Patienten wird nahtlos zwischen kontrollierten und unterstützten Modi gewechselt. Für Automode stehen drei Kombinationen zur Verfügung:
- PC ⇄ PS
- PRVC ⇄ VS
- VC ⇄ VS
Atmung diagnostizieren und Entwöhnung beginnen
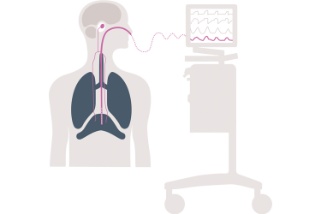
Edi – das Vitalzeichen der Atmung – ist ein Diagnosewerkzeug am Krankenbett, mit dem Sie die Zwerchfellaktivität der Patientin/des Patienten überwachen und sicherstellen können.[12],[13] Servo-u visualisiert Edi auf dem Bildschirm und so können Sie übermäßige Unterstützung, Übersedierung und Asynchronität bei der Optimierung des Beatmungsvorgangs und der Beurteilung der Entwöhnungsbereitschaft leichter erkennen. Das Ergebnis: frühere und auf fundierterem Wissen basierende Interventionen.[6],[10]
Aktivierung des Zwerchfells und Schutz der Lunge
NAVA (neural regulierte Beatmungsunterstützung) verwendet Edi für eine individuell angepasste Unterstützung, sowohl invasiv als auch nicht-invasiv. Sie fördert die lungenschonende Spontanatmung mit höherer Zwerchfelleffizienz und reduziert somit die Phasen unzureichender oder übermäßiger Beatmung.[14],[15],[16],[17],[18],[19],[20] Zudem verbessert sie die Patientenerfahrung auf der Intensivstation und hilft Ihnen, die Sedierung zu reduzieren, den Komfort zu erhöhen und die Schlafqualität zu verbessern.[5],[21],[22],[23],[24],[25]
High-Flow-Therapie
Die High-Flow-Therapie reduziert die Atemarbeit der Patientin/des Patienten durch einen präzisen Flow von erwärmtem und befeuchtetem Sauerstoff und verbessert so den Komfort und die Verträglichkeit.[31] Es ist nicht notwendig, auf ein separates High-Flow-System zu wechseln, und der Arbeitsablauf unterstützt sowohl die Verabreichung über nicht-invasive als auch invasive Tracheostomie-Interfaces.
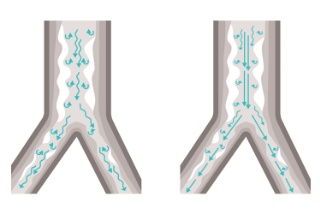
Wirkungsvolle Heliox-Therapie
Heliox ist unsere Therapieoption für Patientinnen und Patienten, die Schwierigkeiten bei der Atmung aufgrund eines Atemwegswiderstands in Zusammenhang mit verschiedenen Arten von Atemwegserkrankungen haben. Sie ist sicher, zuverlässig und einfach zu verwenden. Heliox ist ein Helium-Sauerstoff-Gemisch, das aufgrund seiner geringen Dichte die laminare Strömung erleichtert und den Atemwegsdruck minimiert. Die Abbildung oben zeigt, dass die Heliox-Therapie bei einer typischen Asthma-Patientin/einem typischen Asthma-Patienten eine Verbesserung der laminaren Strömung mit geringeren Turbulenzen bewirkt.[32]
Mehr Komfort mit integriertem Aerogen®-Vernebler
Der Aerogen®-Vernebler ist eine vollständig integrierte Funktion und bietet eine deutlich höhere Lungendeposition im Vergleich zu Jetverneblern.[33] Sein geschlossenes Medikamentenfüllsystem verringert die Übertragung von infektiösen Aerosolen durch die Patientin/den Patienten.[34] Für genesende Patientinnen und Patienten ermöglicht die Edi-Überwachung des Atemantriebs in Echtzeit die präzise Bestimmung der Wirkung der oben genannten Therapien.[35],[36]

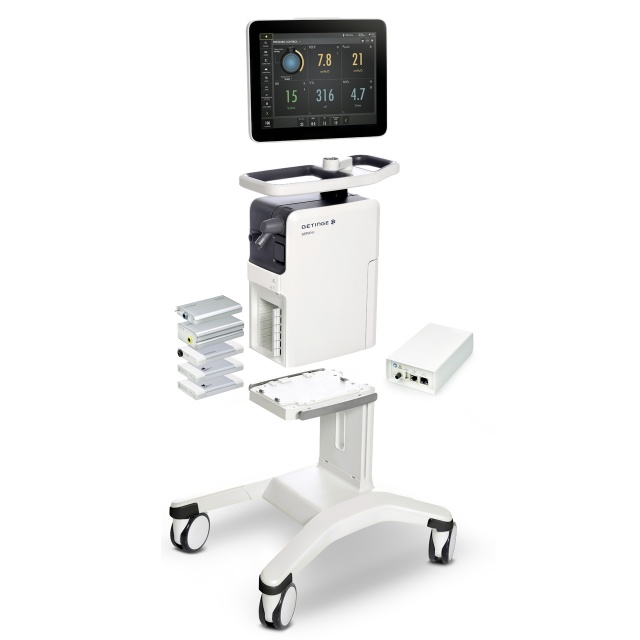
Eine modulare Plattform
Dank einer Auswahl an Softwareoptionen und austauschbaren Hardwaremodulen können Sie die Konfiguration in Abhängigkeit von Ihren aktuellen Bedürfnissen vornehmen und Upgrades implementieren, wenn sich Ihre Bedürfnisse ändern. Außerdem können Module zwischen Beatmungsgeräten getauscht werden, wodurch die Gesamtkosten gesenkt werden.

Qualitativ hochwertige Verbrauchsmaterialien
Wir bieten eine umfassende Bandbreite an direkt einsatzfähigen Verbrauchsmaterialien für Patientensicherheit und Benutzerfreundlichkeit – all das, um Ihre alltäglichen Aktivitäten abzusichern.
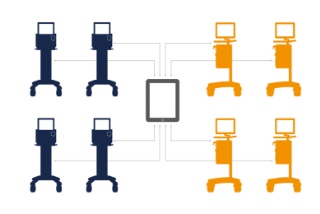
Mit Ihren Daten verbunden
MSync hilft Ihnen, Ihre Servo-Geräte an Patientenmonitore, KIS oder Patientendaten-Managementsysteme (PDMS) anzuschließen. Klinische und Patientendaten werden in Echtzeit übertragen, um die Entscheidungsfindung im klinischen Umfeld zu unterstützen.

Maximale Geräteverfügbarkeit
Der optimierte Service für Ihre Geräte ist eine Möglichkeit, die Produktivität zu erhöhen und Kosten zu senken. Mit unserem Getinge-Care-Servicepaket können Sie sich auf das konzentrieren, was wirklich zählt: die Rettung von Menschenleben.
Problemlos zu erlernen, sicherer anzuwenden
Problemlos zu erlernen, sicherer anzuwenden
Eine Alarmanzeige im oberen Bereich des Bildschirms ist aus allen Richtungen gut sichtbar. Die Alarme werden in drei Farben angezeigt: Rot (höchste Priorität), Gelb (mittlere Priorität), Blau (niedrige Priorität). Die Alarme werden auf zwei Arten angezeigt: blinkender Wert (gemessen oder angezeigt) und Alarmmeldung im Alarmmeldungsbereich.
Sie können bis zu 40 Screenshots oder Aufzeichnungen auf dem Beatmungsgerät speichern oder auf ein USB-Laufwerk exportieren. Um einen Screenshot zu erstellen, drücken Sie die Kamera-Taste, oder um Beatmungskurven aufzuzeichnen, drücken Sie die Videokamera-Taste. Trends und Daten können durch Drücken der Media-Taste gespeichert und in der Trend- und Protokollbibliothek zur späteren Ansicht abgelegt werden.
Wenn Sie zusätzliche Werte benötigen, drücken Sie auf den grünen Pfeil und Sie erhalten alle Parameter, die im aktuell verwendeten Beatmungsmodus gemessen werden. Und wenn Sie den Modus-Pfeil drücken, sehen Sie alle eingestellten Parameter.
Eine Zusammenfassung nach dem Recruitment mit farbkodierten Ergebnissen und personalisierte Einstellungen bieten weitere Unterstützung bei klinischen Entscheidungen.
Über die Schaltfläche „Weitere Einstellungen“ können Sie bei Bedarf schnell auf andere Beatmungsmodi oder Therapien zugreifen.
Sie können auch jederzeit und schnell zu den Haupteinstellungen zurückkehren, indem Sie hier drücken.
Der Bildschirm kann um 360° gedreht werden, was bedeutet, dass Sie das Beatmungsgerät abhängig von den klinischen Anforderungen beliebig rund um das Bett platzieren können.
Intuitiver Touchscreen
Dank des intuitiven Touchscreens ist der Umgang mit dem Servo-u spielend zu erlernen. Informationstexte, dynamische Bilder und Workflow-Unterstützung helfen den Mitarbeiterinnen und Mitarbeitern, sich schnell zu orientieren und Richtlinien einzuhalten. Die Benutzeroberfläche vereinfacht zudem die Weitergabe von Informationen und erleichtert das Abrufen von Screenshots und Aufzeichnungen oder die Übertragung auf einen größeren Bildschirm.
Flexibilität durch ergonomisches Design
Servo-u verfügt über ein ergonomisches Design. Der Bildschirm kann um 360° gedreht werden, was bedeutet, dass Sie das Beatmungsgerät je nach klinischen Anforderungen beliebig um das Bett herum platzieren können. Servo-u lässt sich auch an einer Deckenversorgungseinheit oder einer anderen geeigneten Fläche platzieren. Das System ist leicht und kompakt und eignet sich daher gut für den innerklinischen Transport.
Individuell angepasster Lungenschutz bei jedem einzelnen Atemzug
Aktuelle klinische Studien deuten darauf hin, dass vielen Beatmungsgeräten effektive Hilfsmittel zur Unterstützung der Entscheidungsfindung am Krankenbett fehlen. Dieses Problem führt dazu, dass schonende Beatmungsstrategien verzögert oder uneinheitlich angewendet werden. Letztendlich kann dies der Patientin/dem Patienten schaden und das Behandlungsergebnis verschlechtern.[2],[7],[37] Um derartige Situationen zu vermeiden, bietet Ihnen Servo-u alle erforderlichen Tools für eine individuell angepasste Beatmung.

Eine lungen- und zwerchfellprotektive Beatmung ermöglicht eine individuelle Entwöhnung.
Atemantrieb und Atemanstrengung werden über die elektrischen Impulse des Zwerchfells (Edi) oder den Ösophagusdruck (Pes) überwacht. Unterstützung bei der Entwöhnung durch Automode-, NAVA-, High Flow- und Heliox-Therapie
NAVA verkürzt die Dauer der maschinellen Beatmung um fast 35 %.[5]
Protektive Zielvolumina und -drücke
PRVC ist ein echter volumenbezogener Modus, der den Inspirationsdruck automatisch an die schnellen Veränderungen der Lungenmechanik anpasst. Die getrennte Regulierung der kontrollierten und assistierten Atemzüge reduziert die Schwankungen des Tidalvolumens und gewährleistet niedrigere Antriebsdrücke. Eine Beatmungsstrategie mit geringem Tidalvolumen kann daher aufrechterhalten werden, wenn die Patientin/der Patient wieder spontan atmet.
Der interaktive Automode erleichtert Patientinnen und Patienten sowie Pflegekräften den Übergang zur Spontanatmung. Je nach Atemanstrengung der Patientin/des Patienten wird nahtlos zwischen kontrollierten und unterstützten Modi gewechselt.
Eine Diagnose der Atmung erleichtert die Entwöhnung
Edi – das Vitalzeichen der Atmung – ist ein bettseitiges Diagnose-Tool, mit dem Sie den Atemantrieb und die Atemanstrengung überwachen und die Zwerchfellaktivität der Patientin/des Patienten schützen können.[12],[13] Da das Edi-Signal jederzeit sichtbar ist, können Sie Zwerchfellinaktivität, Übersedierung, Asynchronität von Patient/in und Beatmungsgerät sowie übermäßige und unzureichende Unterstützung erkennen. Sie können auch Veränderungen der Atemarbeit während Entwöhnungsversuchen sowie nach der Extubation überwachen. Die Edi-Überwachung ist in allen invasiven und nicht-invasiven Beatmungsmodi verfügbar und kann ab dem ersten Tag bis zur Entlassung von der Intensivstation verwendet werden.

Das Zwerchfell trainieren und die Lunge schützen
NAVA (Neural regulierte Beatmungsunterstützung) folgt dem Edi der Patientin/des Patienten, um eine individuell angepasste, lungenprotektive Spontanatmung mit höherer Zwerchfelleffizienz und weniger Phasen mit übermäßiger oder unzureichender Beatmung zu ermöglichen. NAVA verkürzt die Dauer der Entwöhnung und der maschinellen Beatmung und erhöht die Anzahl der beatmungsfreien Tage. NIV NAVA verbessert die Interaktion zwischen Patient/in und Beatmungsgerät erheblich und reduziert NIV-Komplikationen.[38] Bei Patientinnen und Patienten mit akuter Verschlechterung der COPD kann sie beim Management ihres Status und der Verbesserung der Behandlungsergebnisse unterstützen.[27],[38],[39],[40],[41]

Mehr Komfort dank effektiver Therapien
Die High-Flow-Therapie reduziert die Atemarbeit der Patientin/des Patienten, indem sie einen präzisen Flow mit befeuchtetem Gas mit einer definierten Sauerstoffkonzentration bereitstellt.
Die Heliox-Therapie wurde für Patientinnen und Patienten mit erhöhtem Atemwegswiderstand entwickelt.
Der Aerogen®-Vernebler ist eine vollständig integrierte Funktion und bietet eine deutlich höhere Lungendeposition im Vergleich zu Jetverneblern. Sein geschlossenes Medikamentenfüllsystem minimiert die Übertragung von infektiösen Aerosolen durch die Patientin/den Patienten. Für genesende Patientinnen und Patienten ermöglicht die Edi-Überwachung des Atemantriebs in Echtzeit die präzise Bestimmung der Wirkung der oben genannten Therapien.

Eine nachhaltige, effiziente und verantwortungsvolle Lösung
Servo-u ist eine auf mehreren Ebenen nachhaltige Lösung: Weniger Einzelteile, die zudem langlebig und leicht zu reinigen sind, aus verantwortungsvollen Quellen, die mit anderen Servo-Modellen kompatibel und jederzeit einsatzbereit sind. Eine flexible, modulare Plattform, die sich leicht erweitern lässt, um veränderten klinischen Anforderungen gerecht zu werden. Unterstützung durch unsere Expertinnen und Experten, wenn Sie diese benötigen. Anders ausgedrückt: weniger Verschwendung und Müll, mehr Produktivität und eine bessere Umwelt für alle.
„Für mich ist das eine sichere Investition – ein starkes Produkt mit einer soliden Basis, auf das man sich verlassen kann.“
– Intensivmediziner und Forscher, Brasilien
Nachhaltigkeit durch Effizienz
Servo-u steigert die Effizienz, senkt die Wartungskosten und reduziert Verschwendung und Müll. Viele Komponenten und Teile sind identisch mit anderen Servo Beatmungsgeräten. Beispielsweise die im laufenden Betrieb austauschbaren Akkus und die leicht zu reinigenden und austauschbaren Exspirationskassetten. Das bedeutet, dass Sie jede beliebige Kassette verwenden können, die einsatzbereit ist, wenn eine Patientin/ein Patient wartet. Sie können auch aus einer Reihe von Verbrauchsmaterialien wie Kathetern, Verneblern oder Interfaces wählen. Alle Originalteile und Verbrauchsmaterialien sind für eine dauerhaft hohe Leistung optimiert.
Zusätzliche Unterstützung mit Getinge Care
Mit unseren zahlreichen Servicezentren weltweit sind wir immer für Sie da. Fragen Sie uns nach lokalen Servicevereinbarungen, wenn Sie die Betriebszeit maximieren möchten. Unser Getinge Care-Servicepaket umfasst beispielsweise vier verschiedene Support-Stufen, angepasst an Ihre Bedürfnisse. Unabhängig von Ihrer spezifischen Situation sind unsere qualifizierten Servicetechnikerinnen und -techniker und Mitarbeiterinnen und Mitarbeiter, von denen viele selbst Ärztinnen und Ärzte sind, immer für Sie da.
Servo-u ist auch für ein hohes Maß an Konnektivität ausgelegt: Das Beatmungsgerät kann an eine Vielzahl von PDMS-Systemen und Patientenmonitoren angeschlossen werden. SERVO-U kann zudem MSync (optional) als HL7-Konverter verwenden, was die Konformität des Systems mit dem technischen IHE-Rahmenwerk gewährleistet.
Broschüren
-
Individuell angepasste Beatmung
-
Servo-u Software Upgrades
-
Erweitern Sie Ihre Beatmungs-Optionen mit der Heliox-Therapie
-
die maschinelle Beatmung verbessern
Erweitern Sie Ihr Wissen mit unserem E-Learning- und Schulungsangebot
Wenn Sie weitere Informationen zu unseren Präsenzveranstaltungen oder Remote-Schulungen wünschen, wenden Sie sich an Ihr lokales Vertriebs- und Serviceteam.