Ventilazione personalizzata
Perché ogni paziente è unico

Ogni paziente deve affrontare sfide particolari. Che si tratti di un neonato di 300 grammi o di un adulto, di una persona affetta da scompenso respiratorio acuto o da una patologia polmonare cronica, le esigenze e le complessità saranno diverse. Ecco perché ci impegniamo a innovare soluzioni di ventilazione personalizzata che aiutino a proteggere i polmoni e altri organi, velocizzare lo svezzamento e supportare esiti migliori.

Protezione polmonare personalizzata – strumenti per personalizzare il trattamento
Per personalizzare l'interazione paziente-ventilatore e prevenire lesioni polmonari indotte dal ventilatore, offriamo una serie di strumenti efficaci per la protezione polmonare personalizzata. Comprende strumenti come Servo Compass, monitoraggio della pressione transpolmonare, Open Lung Tool, reclutamento polmonare automatico e altro ancora. Il tutto progettato per supportarvi nel rispetto dei protocolli ospedalieri.

Svezzamento personalizzato – strumenti per svezzare i pazienti dal supporto respiratorio
La stabilizzazione del paziente, la riduzione della sedazione e lo svezzamento del paziente dal ventilatore possono richiedere funzioni di svezzamento personalizzate. I nostri ventilatori Servo offrono una serie di strumenti che possono assistere medici e pazienti nel processo di svezzamento. Ad esempio la modalità di ventilazione NAVA, NAVA NIV non invasiva e l'ossigenoterapia ad alti flussi.
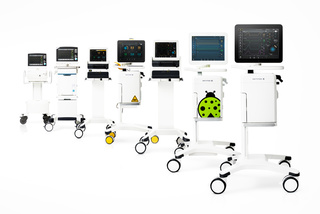
Trovate una soluzione di ventilazione personalizzata che si adatti alle vostre esigenze
Con la nostra gamma Servo, è possibile selezionare il modello di ventilatore Servo adatto al paziente specifico, alle impostazioni e alle esigenze ospedaliere. Flessibile e facile da usare, è possibile personalizzare ulteriormente il trattamento con strumenti che contribuiscano a ridurre le complicanze e lo svezzamento precoce durante la ventilazione invasiva e non invasiva, dalla terapia intensiva all'assistenza intermedia e per tutte le categorie di pazienti.

La storia del ventilatore Servo
Vi raccontiamo la storia di una rivoluzione che avrebbe cambiato per sempre la nostra percezione della ventilazione in terapia intensiva. Parliamo di una meraviglia scientifica che ha conquistato il mondo medico più di cinquant'anni fa e che ha aperto la strada alla ventilazione personalizzata come oggi la conosciamo. L'abbiamo chiamato ventilatore Servo. È stato il primo ventilatore a flusso controllato al mondo con sistema di controllo Servo rapido.
Perché sarà un piacere lavorare con un ventilatore Servo
Migliorare la sicurezza del paziente
Con il ventilatore SERVO si riducono il carico di lavoro e gli errori di utilizzo.[1]
Adatto alle vostre esigenze
Fornire una ventilazione di qualità per ogni situazione e per pazienti di ogni corporatura, dai neonati agli adulti.
Investimenti garantiti
Prestazioni affidabili, ridotte esigenze di manutenzione e una connessione più facile con i vostri sistemi ospedalieri.
Migliorare la sicurezza del paziente
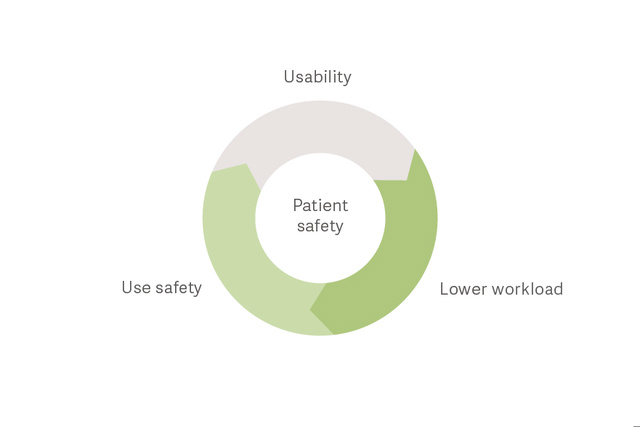
Sicurezza dei pazienti e riduzione del carico di lavoro del personale
Uno studio recente di Critical Care ha mostrato che la scelta di un ventilatore meccanico facile da usare può influire positivamente sulla sicurezza del paziente e sul carico di lavoro del personale.[1]
"È come avere un manuale nella macchina".
La nostra guida user-friendly è disponibile nei ventilatori Servo-u/n/air. Include linee guida informative su modalità e impostazioni di ventilazione; immagini che mostrano come ogni regolazione modifica la ventilazione, consigli in caso di allarme, scale di sicurezza e molto altro ancora. Per saperne di più guardate il video.
Supporto ottimale in ogni momento
Alcuni studi dimostrano che diversi pazienti in terapia intensiva presentano difficoltà a respirare con il ventilatore. Tali pazienti affrontano diverse sfide di ventilazione [5] e consumano una quantità sproporzionata di risorse.[6] Scorrete per scoprire come possiamo aiutarvi a superare queste sfide.
Più opzioni per personalizzare il flusso tramite la terapia mirata Heliox
I professionisti delle unità di terapia intensiva che utilizzano i ventilatori Servo spesso ci riferiscono di apprezzare l'aggiunta di nuove opzioni terapeutiche, che sono sicure, facili da usare e supportano una ventilazione personalizzata avanzata. Un esempio è costituito da patologie polmonari ostruttive, come asma riacutizzata, bronchiolite o BPCO, in cui potrebbe essere necessario un ulteriore supporto mirato.
Sfida: evitare l'intubazione in pazienti con scompenso respiratorio
Il supporto respiratorio non invasivo contribuisce a ridurre la necessità di intubazione e le conseguenti complicanze, quali la polmonite associata al ventilatore (VAP),[7] la sedazione eccessiva,[8] il delirio [9] e la debolezza acquisita in terapia intensiva[10]. Il supporto non invasivo consente ai pazienti di restare attivi, una strategia ora adottata in diverse unità di terapia intensiva. Servo-u offre diverse opzioni per supportare i pazienti con terapie non invasive.
Sfida: prevenire il danno polmonare indotto da ventilazione (VILI) durante la ventilazione controllata
Talvolta è necessario assumere il controllo totale della respirazione del paziente. Barotrauma, volutrauma e atelectrauma sono tutte conseguenze potenziali. Tuttavia, è possibile ridurne l'incidenza.[11] Servo Compass è uno strumento che aiuta a visualizzare più facilmente le modifiche della Driving pressure e del volume corrente per chilogrammo: parametri fortemente associati alla sopravvivenza.[12] [13] Per saperne di più su Servo Compass guardate il video.

La ventilazione meccanica protettiva precoce è fondamentale per ottenere risultati nei pazienti ARDS
Lo studio Lungsafe ha dimostrato che la ventilazione protettiva non viene applicata regolarmente, a causa della necessità di avere al posto letto strumenti più accessibili ed efficaci per l'identificazione del polmone a rischio. Questo importante studio ha concluso che l'ARDS è sotto-riconosciuta, sottotrattata e ancora associata a un tasso di mortalità elevato.
Sfida: evitare il danno polmonare indotto da ventilazione (VILI) durante la ventilazione assistita
Diversi studi hanno dimostrato che la NAVA (Neurally Adjusted Ventilatory Assist) promuove la respirazione spontanea protettiva dei polmoni con una migliore sincronia paziente-ventilatore e scambio gassoso.[14] [15] Con la ventilazione NAVA i centri e i riflessi respiratori nei polmoni e nelle vie aeree superiori limitano istantaneamente i volumi correnti in caso di sovradistensione dei polmoni. Ciò offre ai pazienti l'opportunità di scegliere volumi correnti e pattern respiratori personalizzati, il che può limitare il VILI.[16] [17]
Sfida: evitare la disfunzione del diaframma indotta dal ventilatore (VIDD)
Lo spessore diaframmatico può diminuire del 21% dopo sole 48 ore di ventilazione meccanica.[18] Individuare l'attività del diaframma può risultare difficoltoso,[19] ma non deve esserlo. Il monitoraggio del segnale Edi consente di visualizzare l'attività diaframmatica del paziente, mentre la ventilazione personalizzata NAVA migliora l'efficienza del diaframma con ridotti periodi di sovra e sottoassistenza.[20] [21] Guardate il video per scoprire di più sull'Edi.
Sfida: evitare l'asincronia paziente-ventilatore
I pazienti con alto grado di asincronia presentano esiti peggiori e una durata maggiore della ventilazione.[22] [23] [24] [25] L'asincronia paziente-ventilatore causa il 42% delle sedazioni totali in terapia intensiva.[26] Il monitoraggio dell'attività del diaframma (Edi) rende più facile rilevare l'asincronia, consentendovi di adattare le impostazioni del ventilatore alle esigenze del paziente.[27] Guardate come funziona l'Edi nel video.

Sfida: evitare lo svezzamento ritardato
Uno studio recente evidenzia che il 29% dei pazienti subisce insuccessi nello svezzamento a causa di disfunzioni del diaframma. Aumenta il tempo di ventilazione meccanica fino a 16 giorni.[18] Tuttavia, grazie alla ventilazione NAVA il paziente si sente più a proprio agio, è sottoposto a una sedazione inferiore e ha un diaframma attivo, il che può favorire lo svezzamento precoce.[2] [3] [4] Inoltre, il monitoraggio dell'attività del diaframma (Edi) contribuisce a valutare la prontezza allo svezzamento e a monitorare il lavoro di respirazione durante il recupero, anche in assenza di supporto ventilatorio.[27]
Adattare la ventilazione alle diverse situazioni

Liberi dall'infrastruttura ospedaliera
La ventilazione a turbina rende la ventilazione di alta qualità più accessibile nell'intero ospedale, dalle unità di terapia intensiva a quelle di cure di media entità. Servo-air è idoneo per la ventilazione invasiva e non invasiva.

Ventilazione in Risonanza Magnetica
Servo-u MR aiuta a ventilare tutte le categorie di pazienti durante la scansione RM, dalla ventilazione invasiva alla terapia ad alti flussi. Inoltre, guida l'utente in una posizione sicura all'interno della sala RM, bloccando automaticamente tutte le ruote una volta che la mano lascia la maniglia.
Camera di ossigenoterapia iperbarica
SERVO-i HBO offre una ventilazione a un livello di qualità da terapia intensiva, con capacità di monitoraggio ottimale fino a una profondità di 30 metri. Disponibile per tutte le categorie di pazienti.
Proteggete il vostro investimento e acquistate senza stress

Cure economicamente convenienti
I ventilatori Servo sono di facile apprendimento e uso, hanno poche parti soggette a pulizia e sono di semplice manutenzione, tutti fattori che rendono possibile un periodo di formazione minimo e un'alta efficienza del personale.
Connesso all'ambiente
I ventilatori Servo si collegano a vari sistemi PDMS di gestione dati del paziente e monitor dei parametri vitali.[1] Un convertitore HL7 rende il sistema conforme alle specifiche tecniche IHE.
Gestione intelligente del parco apparecchiature
L'aspetto e le funzionalità simili dei ventilatori, nonché i moduli plug-in intercambiabili aumentano la comodità e consentono ai ventilatori ad elevata acuità di operare congiuntamente ad altre soluzioni mobili.
Programma di assistenza modulare
I nostri Servizi da remoto consentono di monitorare e accedere alle informazioni sul proprio parco apparecchiature da qualsiasi sistema informatico ospedaliero. Una linea di consumabili originali vi permette di mantenere le prestazioni del vostro ventilatore Servo sempre ottimali.
Scoprite i nostri prodotti
Trovate i prodotti e le soluzioni giusti per voi
